卵巣刺激法
妊娠率の向上に寄与する
一般的に、不妊症治療では排卵誘発剤を用いた卵巣刺激法を行います。
排卵誘発剤を用いる卵巣刺激法は、排卵障害を有する不妊症患者様の治療法として用いられるだけではなく、排卵時期をある程度一定に整えることで妊娠率を高めることのできる、とても重要な治療法です。
様々な排卵誘発剤を、最適な方法で
それぞれ異なった作用機序を有する経口剤や注射剤などの様々な排卵誘発剤を、個々の不妊症患者様に最も適した方法で投与することにより、
妊娠率を向上させることが可能となります。
受精能の高い卵子を誘導できる
それぞれの不妊症患者様に適した卵巣刺激法を行うことで、受精能の高い成熟卵子が作られ、排卵時期を一定に整えることが可能です。
何も排卵誘発剤を用いることのない自然な排卵周期では、未成熟のまま卵子が排卵することで、
タイミング法や人工授精の妊娠率を低下させる場合があります。
しかし、排卵誘発剤を用いる卵巣刺激法では、成熟卵子を排卵させることが可能となるため、妊娠率が向上します。
排卵時期の正確な予想が可能となる
卵巣刺激法を行った場合、排卵時期を一定にすることも可能であるため、排卵時期を正しく予測することができます。
それぞれの患者様の状態によって異なりますが、月経周期がある程度一定している方では、排卵誘発剤を用いることにより、
28日周期で月経11~14日目、30日周期で15~18日目頃に排卵させることが可能です。
排卵誘発剤で排卵時期を一定に整える
一方、月経周期がとても長い、一定でない、無月経である、などの方では、排卵までの期間が長い、排卵時期が一定でない、排卵していない、といった状態が考えられます。
これらの場合、排卵誘発剤を用いることで、月経周期がある程度一定している方と同じ時期に、排卵させることが可能となります。
排卵時期が一定になれば、排卵を見逃さずにタイミング法や人工授精ができるため、やはり妊娠率が向上します。
排卵誘発剤が妊娠率を高める
排卵時期変動があると、総排卵回数が減少
もし排卵誘発剤を用いなければ、月経周期がある程度一定している方でも排卵時期が変動するため、排卵を見逃してしまうことにつながり、
タイミング法や人工授精の妊娠率が低下します。
さらに、排卵までの期間が長い方や排卵時期が一定でない方では、排卵まで日数がかかることになります。
1年間が365日であることは皆さん同じであるため、排卵までに日数がかかれば年間排卵回数が減少することになり、妊娠率が低下します。
例えば月経22~28日目で排卵する方の場合、28日周期で月経が生じる方と比べて倍の日数がかかるため、
妊娠率は約30~40%低下することになります(排卵から月経までの日数はどなたも同じで約14日のため)。
総排卵回数を増やす
排卵誘発剤を用いれば排卵時期を早めることが可能であるため、年間の排卵回数が増えて妊娠率が向上します。
排卵後の黄体機能を向上させる
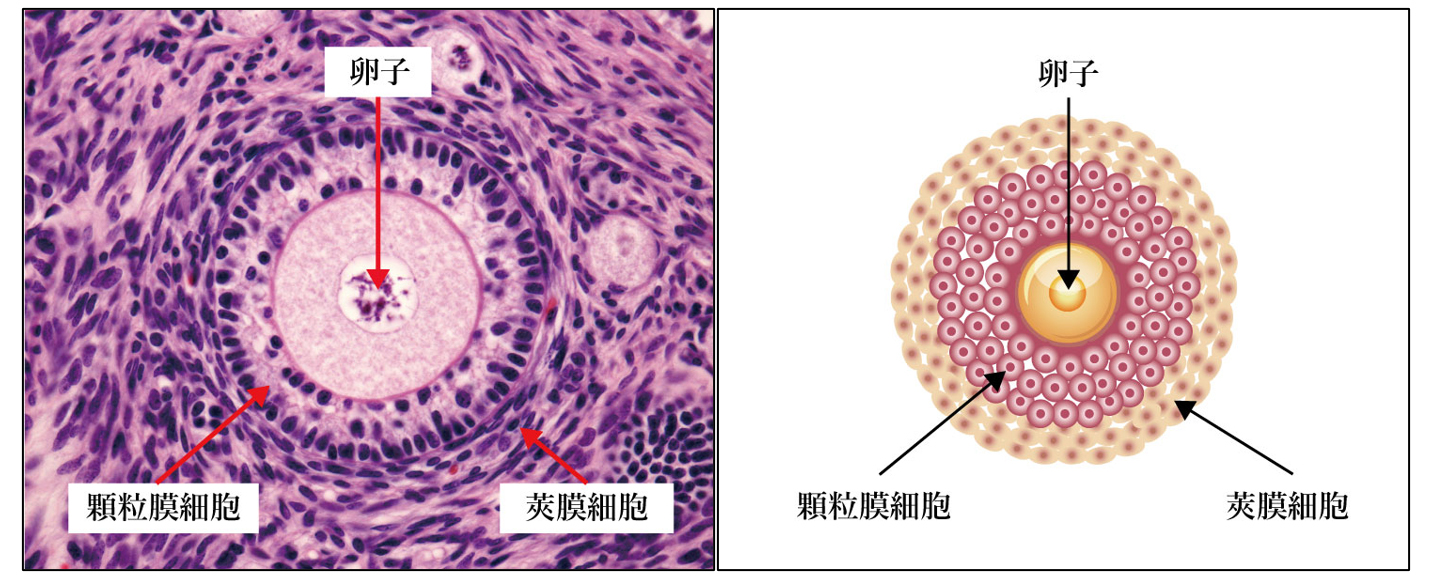
卵子の発育は、卵子を覆うように存在する顆粒膜細胞、ならびにその外側に存在する莢膜細胞との蛋白質(GDF9やBMPファミリーなど)を介した
クロストークで調整されています(図1)。
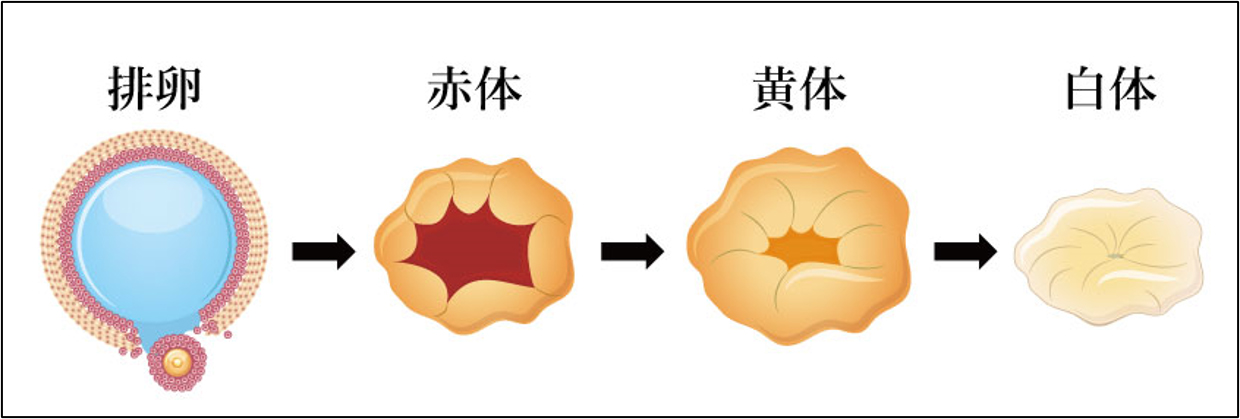
排卵後は、卵胞内の囲卵腔に流入した出血が顆粒膜細胞や莢膜細胞と混じり合い、赤体を形成したのち黄体から白体へと変化していきます(図2)。
黄体の役割と影響
黄体は、エストロゲンとプロゲステロンの分泌により子宮内膜を脱落膜化させることで(排卵モニタリングの項を参照)、
受精卵を受け入れ着床させるための準備を行います。
つまり、卵子の発育だけではなく、黄体の機能も顆粒膜細胞と莢膜細胞の影響を受けていることになります。
排卵までの期間が長い、排卵時期が一定でない、排卵していない、などの方では、顆粒膜細胞と莢膜細胞の機能が何らかの原因で低下していることが考えられるため、これらの方では黄体機能も低下することが考えられます。
黄体機能の低下は不妊の原因となることから、卵巣刺激法によって卵子を十分に成熟させることは、
排卵後の黄体機能を向上させることにもつながります。
(卵胞の構造:図1)
(排卵後の変化:図2)
卵巣刺激法の実際
卵巣刺激法にも様々な方法が存在します。
不妊症の検査で得られた様々な情報を基に、これら多くの卵巣刺激法の中からそれぞれの患者様に対して最適な方法を選択し実行していくことで、
妊娠率を向上させていきます。
- 1.成熟卵子を排卵させることができる
- 2.一般的な月経11~14日目に排卵させることができる
つまり、それぞれの方に合ったオーダーメイドの刺激法を行っていきます。
(内服薬による刺激)
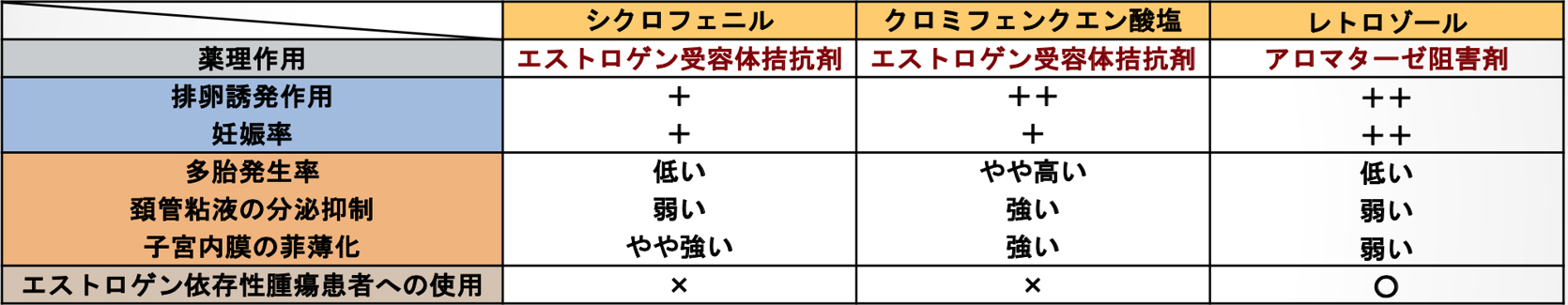
1. シクロフェニル療法
抗エストロゲン剤(注1)の1つであるシクロフェニルを、通常であれば月経5日目から5日間、1日400~600mg(4~6錠)の量を2~3回に分けて
内服します。
反応性には個人差があるため、その方の年齢、卵巣機能、排卵状況などによって投与量を調整します。
シクロフェニルは抗エストロゲン剤としては弱いため、比較的安全に使用できるほか、排卵時期が一定しない方に対して、
排卵時期を一定に保つために用います(表1)。
2. クロミフェン療法
抗エストロゲン剤(注1)の1つであるクロミフェンクエン酸塩を、通常であれば月経5日目から5日間、
1日50~100mg(1~2錠)の量を1~2回に分けて内服します。
シクロフェニルと同様に反応性には個人差があるため、その方の年齢、卵巣機能、排卵状況などによって投与量を調整していきます。
クロミフェンクエン酸塩は抗エストロゲン剤としては比較的強く、シクロフェニルの2~2.5倍の薬理作用があります。
よって、シクロフェニルでは卵胞が発育しなかったり、排卵時期を早めたりできない場合に用います(表1)。
一方で、クロミフェンクエン酸塩は体内での分解が遅く、その作用が内服後も持続します。
また、受精卵の着床に必要な子宮内膜の肥厚や、精子の子宮内流入に必要な子宮頸管粘液の量は、エストロゲンの分泌によって変化します。
よって、クロミフェンクエン酸塩を過度に内服したり長期に内服したりすると、妊娠率が低下していきます。
一般的に、子宮内膜が7~8mm以下になると着床障害が生じ、妊娠率が18~20%低下することが知られています。
【注意点、リスクについて】
また、その強い薬理作用により、双胎(=双子)や品胎(=三つ子)などの多胎妊娠となるリスクが上昇します。
現在、体外受精で子宮内に移植される受精卵は原則として1つであるため、多胎妊娠はクロミフェンクエン酸塩の内服によるタイミング法や
人工授精によって生じる場合が多いとされています。
3. レトロゾール療法
アロマターゼ阻害剤(注2)の1つであるレトロゾールを、通常であれば月経5日目から5日間、
1日2.5~5.0mg(1~2錠)の量を1~2回に分けて内服します。
シクロフェニルやクロミフェンクエン酸塩と同様に反応性には個人差があるため、その方の年齢、卵巣機能、
排卵状況などによって投与量を調整していきます。
レトロゾールはクロミフェンクエン酸塩とほぼ同等の卵胞刺激作用があるため、シクロフェニルでは卵胞が発育しなかったり、
排卵時期を早めたりできない場合に用います(表1)。
また、レトロゾールは体内での分解が早く、その作用が内服後も持続することはないため、過度に内服したり長期に内服したりすることで
妊娠率が低下していくことがありません。
よって、クロミフェンクエン酸塩を用いた場合よりも妊娠率が高いとされています。
さらに、排卵も通常は1個となり、多胎妊娠のリスクも低いとされています。
【注意点について】
しかし、欧米では広く排卵誘発剤として使用されていますが、日本では未だに閉経後乳癌の治療薬としてのみ保険適応されています。
よって、日本で不妊治療のために使用する際には保険適応外使用となるため、その処方のほか、超音波検査による卵胞計測もすべて自費となります。
(各内服薬のまとめ:表1)
(注射薬による刺激)
1.ゴナドトロピン療法
閉経後の女性は卵巣機能が低下するため、体内の卵巣ホルモン濃度を維持しようと脳の下垂体前葉から
大量のゴナドトロピン(=性腺刺激ホルモン:卵巣刺激ホルモンであるLH[Luteinizing Hormone:黄体化ホルモン]や
FSH[Follicle Stimulating Hormone:卵胞刺激ホルモン]など)が分泌されます。
しかし、閉経後の体内ではLHとFSHは使用されず、そのほとんどが尿中に排出されます。
この尿から精製された製剤がuFSH製剤(urinary Follicle Stimulating Hormone:尿由来卵胞刺激ホルモン)と
hMG製剤(human Menopausal Gonadotropin:ヒト閉経後ゴナドトロピン)です(注3)。
精製方法の違いによってFSHとLHの配合比が異なるため、その特性を利用して配合比の異なるuFSH製剤やhMG製剤を、
患者様の状態に合わせて様々に組み合わせて用います(表2)。
また、内服薬とは異なり直接卵巣を刺激する強力な卵巣刺激作用を有しているため、内服薬による刺激では卵胞がほとんど発育しない患者様や、
多数の卵子を必要とする体外受精で用います(高刺激法)。
【注意点、リスクについて】
一方で、用いる尿によってごく僅かですがLHとFSHの純度が変わることがあり、薬効が安定しないといったデメリットが存在します。
さらに、連日または隔日で筋肉注射により投与するため、基本的には注射のために通院する必要があります。
また、投与量が多くなるとその強力な卵巣刺激作用により、過剰排卵による多胎妊娠のリスクや、
卵巣過剰刺激症候群による胸水/腹水の貯留に加えて血栓症の発生リスクも上昇するため、慎重に投与する必要があります。
2.クロミフェン/レトロゾール+ゴナドトロピン療法
内服薬による刺激だけではあまり卵胞が発育せず、ゴナドトロピン療法だけでは過剰排卵や卵巣過剰刺激症候群のリスクが高い場合に行います。
クロミフェンクエン酸塩やレトロゾールによりある程度大きくなった卵胞のみを、uFSH製剤やhMG製剤を用いることで選択的に大きくできるため、内服薬による刺激では排卵に至らない患者様や、少数の卵子を必要とする体外受精で行います(中刺激法)。
【注意点、リスクについて】
一方で、ゴナドトロピン療法と同様に、連日または隔日で筋肉注射により投与するため、基本的には注射のために通院する必要があります。
また、こちらもゴナドトロピン療法と同様に投与量が多くなると、過剰排卵による多胎妊娠のリスクや、卵巣過剰刺激症候群による
胸水/腹水の貯留に加えて血栓症の発生リスクが上昇します。
3.rFSH漸増療法
内服薬による刺激ではほとんど卵胞が発育せず、ゴナドトロピン療法だけでは極めて過剰排卵や卵巣過剰刺激症候群のリスクが高い場合に行います。
rFSHは“recombinant(遺伝子組み換え) FSH”の略であり、ヒトのFSH遺伝子をチャイニーズハムスターの細胞株に導入後、細胞を大量培養したのち、細胞内で作られたヒトのFSH蛋白質を抽出して製剤として使用しています。
よって、rFSH製剤はFSHの純度が100%に近く、LHが一切含まれていません(注3)。
そのため単一排卵を起こすことが可能であり、卵巣過剰刺激症候群による胸水や腹水の貯留のほか、血栓症の発生リスクを最小限に抑えながら、
過剰排卵による多胎妊娠のリスクも低減できます。
通常であれば月経1~3日目からrFSH製剤を低用量の37.5~50単位/日で開始し、7~10日毎に投与量を12.5~25単位/日ずつ増量します。
最も大きい発育卵胞の直径平均が10mmとなった時点で投与量を固定し、18mmとなった段階で排卵誘発剤にて排卵させます。
【注意点について】
排卵率や妊娠率の高い方法ですが、排卵までに1ヶ月程度の長い期間が必要であり、患者様自身で皮下注射により投与するため、
投与初期にトレーニングを必要とされます。
さらに、自己注射のため来院は不要ですが、連日投与する必要があるため肉体的な負担を伴います。
(各注射薬のまとめ:表2)
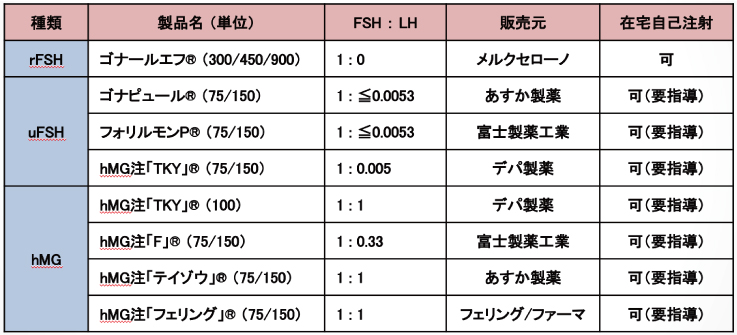
注1)抗エストロゲン剤:
選択的エストロゲン受容体モジュレーター(=SERM:Selective Estrogen Receptor Modulators)とも言われ、卵巣ホルモンであるエストロゲンが、脳の視床下部に存在する受容体(結合した物質によるシグナルを細胞内の下流物質へと伝達する蛋白質複合体)と結合することを競合的に阻害します(図3)。
同製剤の活性はエストロゲンの1〜2%と非常に弱いため、同製剤が結合したエストロゲン受容体では、本来、エストロゲンの結合によって行われる
細胞内のシグナル伝達が低下し、エストロゲンが不足していると誤って判断した視床下部が、
通常より多くの刺激をその下流にある下垂体に送り(GnRH)、刺激された下垂体が卵巣に刺激を送ります(LH/FSH)。
その結果、卵巣はより多くの卵胞を発育させたり、卵胞の発育を促進することで遅い排卵時期を早めたりします。
(図3)
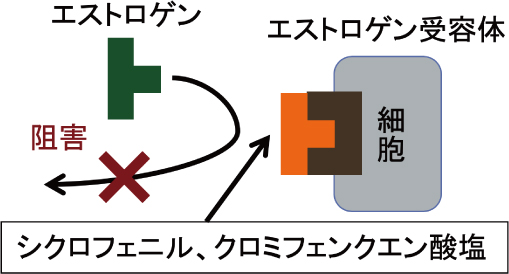
注2)アロマターゼ阻害剤
卵巣の顆粒膜細胞内において、アンドロゲンをエストロゲンへ変換するアロマターゼを阻害します(図4)。
この阻害作用により、一時的に卵巣内におけるエストロゲンの量が低下するため、エストロゲン受容体に結合する
エストロゲンの量も低下することになります。
よって、エストロゲンの結合によって行われる細胞内のシグナル伝達が低下し、エストロゲンが不足していると誤って判断した視床下部が、
通常より多くの刺激をその下流にある下垂体に送り(GnRH)、刺激された下垂体が卵巣に刺激を送ります(LH/FSH)。
その結果、卵巣はより多くの卵胞を発育させたり、卵胞の発育を促進することで遅い排卵時期を早めたりします。
また、エストロゲンの生成に必要なアロマターゼを阻害することにより内服中は体内のエストロゲン量が低下するため、乳癌などの
エストロゲン依存性腫瘍の患者様にも安心してお使いいただくことができます。
(図4)
注3)rFSH製剤/uFSH製剤/hMG製剤
培養細胞から作られるrFSH製剤と、閉経後女性の尿から作られるuFSH製剤/hMG製剤の2つに大別されます。
rFSH製剤は、ヒトのFSH遺伝子を組み込んだ培養細胞から作られるため、非常に純度の高いFSHを含んでいます。
一方、uFSH製剤/hMG製剤は、尿を精製して作られることからLHかFSHのどちらか一方を完全に除去することが不可能であり、割合は変わってもFSHとLHの両方を含んでいます。
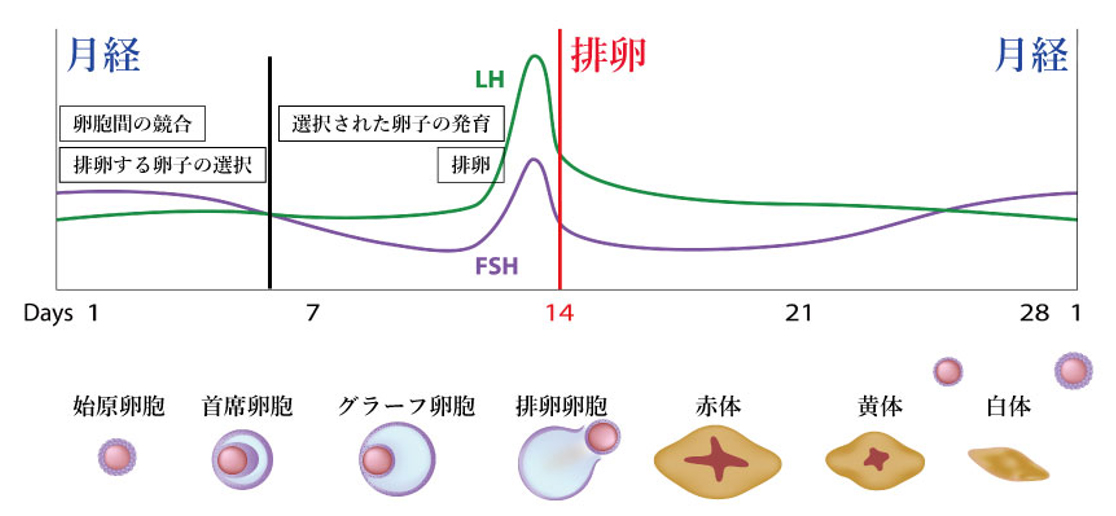
一般的に、FSHは排卵から10~14日目ほど経って血中濃度がLHよりも高くなります。
これは、FSHが卵胞発育のほかに、発育してきた卵胞間の競合と、その結果として生じる排卵する卵子の選択に関与しているからです。
LHは排卵の7~10日ほど前から血中濃度がFSHよりも高くなります。
これは、LHが卵胞発育のほかに、排卵に関与しているからです(図5)。
よって、FSHのみの作用により単一排卵を起こしたい場合には、rFSH製剤を用いる卵巣刺激を行います。
一方、LHとFSHの生理的な分泌を模して強力な排卵誘発を行いたい場合には、誘発の前半でLH濃度の低いuFSH製剤を用いたのち、後半でLH濃度の高いhMG製剤を用いる卵巣刺激を行います。
この様に、各注射薬を使い分けることで、様々な刺激を行うことが可能となります。
(月経周期におけるLHとFSHの変化:図5)
当院の不妊治療について
花小金井レディースクリニックでは、日本専門医機構産婦人科専門医、日本生殖医学会 生殖医療専門医である院長が不妊治療を担当しております。当院ではなるべく負担の少ない検査で効率よく不妊検査を進め、不妊治療の早期開始を実現しています。
また、医療法人社団時正会佐々総合病院や公立昭和病院、武蔵野赤十字病院などの高度医療機関と連携体制を敷いております。大きな病院での治療が必要な場合は、適宜ご紹介をさせていただきます。
不妊でお悩みの方は当院までご相談ください。